Štítna žľaza
Štítna žľaza (lat. glandula thyreoidea) je jedna z väčších endokrinných žliaz v tele.
Je to dvojlalokový orgán umiestnený v krku, ktorý produkuje hormóny, najmä tyroxín (T4) a trijódtyronín (T3), regulujúce intenzitu metabolizmu a ovplyvňujúce rast a aktivitu mnohých iných systémov v tele. Jód je dôležitý pre tvorbu oboch hormónov. Ďalší hormón produkovaný štítnou žľazou je kalcitonín – kontroluje hladinu vápnika v krvi. Hypertyroidizmus (bežnejšie hypertyreóza - zvýšená aktivita štítnej žľazy) a hypotyroidizmus (bežnejšie hypotyreóza - nedostatočná aktívita štítnej žľazy) sú najbežnejšie poruchy spojené s touto žľazou.
Anatómia
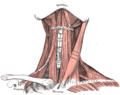
[upraviť | upraviť zdroj]Štítna žľaza je umiestnená na prednej strane krku, začína pri šikmej čiare na štítnej chrupke (tesne pod hrtanovým výstupkom ohryzku) a pokračuje až k šiestej podkovitej chrupke (chrupavky v tvare C, tvoriace mechanickú oporu priedušnice). Určiť jej polohu vzhľadom na stavce chrbtice nie je možné, pretože sa vzhľadom na ne pri prehĺtaní pohybuje vertikálne. Leží na priedušnici a je zakrytá pretracheálnou fasciou (čo jej umožňuje pohyb), svalmi a kožou.
S hmotnosťou 10 – 20 g u dospelého človeka patrí štítna žľaza medzi väčšie žľazy. Má motýlikovitý tvar. Krídla zodpovedajú lalokom a telo je mostík štítnej žľazy. Môže sa výrazne zväčšiť počas tehotenstva a pri mnohých chorobách.
Krvné zásobenie
[upraviť | upraviť zdroj]
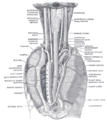
Štítna žľaza je prekrvovaná dvoma pármi tepien, hornou a dolnou štítnou tepnou na oboch stranách. Horná štítna tepna je prvá, ktorá odstupuje od externej karotídy a zásobuje najmä hornú časť štítnej žľazy, kým dolná štítna tepna je hlavnou vetvou štítnokrčného kmeňa, ktorý odstupuje od podkľúčnej tepny. U 10 % ľudí je ďalšia štítna tepna (thyreoidea ima), ktorá odstupuje od hlavovoramenného kmeňa alebo aortálneho oblúku. Lymfatické cievy sledujú krvné zásobenie.
Žilovú krv odvádzajú tri hlavné žily do hornej dutej žily a to horná, stredná a dolná štítna žila.
V porovnaní s inými orgánmi v tele má na svoju hmotnosť štítna žľaza jedno z najlepších krvných zásobení. Najlepšie zásobený je baroreceptorový orgán v karotíde.
Embryologický vývoj
[upraviť | upraviť zdroj]
Štítna žľaza je odvodená od druhého hltanového oblúku. V treťom až štvrtom týždni tehotenstva sa u plodu objaví štítna žľaza ako rastúci epitel na dne hrtanu pri koreni jazyka medzi tuberculum impar a copula na mieste neskôr označenom slepý otvor (foramen caecum). Následne štítna žľaza poklesne cez štítnojazykový vývod ako dvojlaločný výrastok. Počas nasledujúcich týždňov migruje ďalej ku spodku krku. Počas migrácie ostane štítna žľaza spojená s jazykom cez úzky kanál (štítnojazykový vývod).
Folikuly štítnej žľazy začnú tvoriť koloid v 11. týždni a tyroxín do 18. týždňa.
Histológia štítnej žľazy
[upraviť | upraviť zdroj]Na histologickej úrovni sú v štítnej žľaze tri hlavné štruktúry:
| Štruktúra | Opis |
| Folikuly | Štítna žľaza je zložená z guľovitých folikúl (mechúrikov), ktoré selektívne absorbujú z krvi jodidové jóny, I− na produkciu tyroidálnych hormónov. 25 % telových jodidových iónov je v v štítnej žľaze. Vnútri folikúl je koloid s vysokým obsahom tyreoglobulínu. Koloid predstavuje zásobáreň materiálu pre produkciu tyreoidálnych hormónov a v menšej miere aj pre samotné hormóny. |
| Tyreoidálne epiteliálne bunky (folikulové bunky) | Folikuly sú obklopené jednou vrstvou tyroidálnych epiteliálnych buniek, ktoré vylučujú T3 a T4. |
| Parafolikulárne bunky (C bunky) | Sú rozptýlené medzi folikulárnymi bunkami a priestore medzi guľovitými folikulami, sú ďalším typom tyroidálnej bunky. Parafolikulárne bunky vylučujú kalcitonín. |
Fyziológia
[upraviť | upraviť zdroj]Hlavnou funkciou štítnej žľazy je produkcia hormónov tyroxínu (T4), trijódtyronínu (T3) a kalcitonínu. Až 40 % T4 sa premieňa na T3 v periférnych orgánoch ako napríklad pečeň, obličky a slezina. T3 je asi desaťkrát účinnejší ako T4.[1]
Tvorba tyroxínu a trijodtyronínu
[upraviť | upraviť zdroj]Tyroxín produkujú folikulárne bunky z voľného tyrozínu a tyrozínových zvyškov na tyreoglobulíne (TG). Jód sa zachytáva v "jódovej pasci" peroxidom vodíka tvorenom tyroidálnou peroxidázou (TPO)[2] a nadviazaný do polôh 3′ a 5′ benzénového jadra tyrozínových zvyškov na TG a na voľnom tyrozíne. Po stimulácii TSH folikulárne bunky absorbujú TG a proteolyticky odštiepia jódované tyrozínové zvyšky z TG, tvoria T4 a T3 (na T3 je o jeden jód menej oproti T4) a vypúšťajú ich do krvi. Dejodinázy konvertujú T4 na T3.[3] Štítna žľaza vylučuje asi z 90 % T4 a z 10 % T3
Hlavným cieľom tyroidných hormónov sú bunky mozgu. Tyreoidné hormóny hrajú kritickú úlohu vo vývoji mozgu počas tehotenstva.[4] Zistilo sa,[5] že transportný proteín OATP1C1 je dôležitý na prenos T4 cez hematoencefalickú bariéru.[6] Ďalší transportný proteín (MCT8[7]) je dôležitý pre prenos T3 cez membrány mozgových buniek[6].
V krvi je T3 a T4 čiastočne viazaný na globulín viažúci tyroxín, sérový albumín a transtyretín. Len veľmi malá časť cirkulujúceho hormónu je voľná (0,03 % T4 a 0,3 % T3). Iba voľný podiel má hormonálnu aktivitu. Rovnako ako pri kyseline retinolovej a steroidných hormónoch, tyroidné hormóny prechádzajú cez bunkovú membránu a viažú sa na vnútrobunkové receptory (α1, α2, β1 a β2), ktoré pôsobia samostatne, v pároch alebo spolu s retinoidným X-receptorom ako transkripčný faktor a ovplyvňujú transkripciu DNA.[8]
Regulácia tvorby tyroxínu a trijodtyronínu
[upraviť | upraviť zdroj]Tvorbu tyroxínu reguluje tyreotropný hormón (TSH) vylučovaný v prednom laloku hypofýzy (adenohypofýza).
Hormóny štítnej žľazy ovplyvňujú bunky produkujúce TSH negatívnou spätnou väzbou: Produkcia TSH je potlačená pri vysokých hladinách T4 a naopak. Samotnú produkciu TSH moduluje tyreotropín uvoľňujúci hormón (tyreoliberín) produkovaný v hypotalame, ktorý sa uvoľňuje vo zvýšenom množstve v situáciách ako je napríklad chlad (aby zrýchlený metabolizmus zvýšil produkciu tepla). Produkciu TSH tlmí somatostatín, zvýšená hladina glukokortikoidov, sexuálne hormóny (estrogén a testosterón) a veľmi vysoká koncentráciou jodidových jónov v krvi.
Kalcitonín
[upraviť | upraviť zdroj]Ďalší hormón produkovaný štítnou žľazou sa zapája do regulácie hladiny vápnika v krvi. Ako odpoveď na hyperkalcémiu produkujú parafolikulárne bunky štítnej žľazy (C-bunky) kalcitonín. Kalcitonín podporuje transport vápnika do kosti čo je účinok opačný ako má paratyreoidálny hormón (PTH) prištítnej žľazy. Kalcitonín sa však nezdá byť tak nenahraditeľným ako PTH vzhľadom na to, že krvný vápnik ostáva stály po odstránení štítnej žľazy, ale nie po odstránení prištítnych teliesok.
Môže sa použiť ako indikátor výskytu karcinómu drene štítnej žľazy, pri ktorom sú prítomné vysoké hladiny kalcitonínu a jeho zvýšené hladiny po operácii môžu indikovať, že nebolo odstránené všetko tkanivo karcinómu. Môže sa tak aj zistiť, či podozrivé lézie (napríklad opuchnuté lymfatické uzliny) obsahujú metastázy pôvodného malígneho rastu.
Kalcitonín sa používa aj na farmakoterapiu hyperkalcémie alebo osteoporózy.
Dôležitosť jódu
[upraviť | upraviť zdroj]V oblastiach sveta, kde je nedostatok jódu (nenahraditeľný pri produkcii tyroxínu a trijódtyronínu) v strave sa môže štítna žľaza výrazne zväčšiť, čo vedie k opuchnutému krku (endemická struma).
Tyroxín je kritický v regulácii metabolizmu rastu v celej živočíšnej ríši. Podaním látky blokujúcej štítnu žľazu ako propyltiouracyl obojživelníkom môže napríklad zabrániť žubrienkam v premene na žaby, naopak podanie tyroxínu spustí metamorfózu.
U ľudí, deti narodené s nedostatočnosťou tyroidných hormónov majú problémy s rastom a vývojom a ich mentálny vývoj tiež môže byť vážne obmedzený, tento stav sa nazýva kreténizmus. Novonarodené deti v mnohých rozvinutých krajinách sú dnes rutinne testované na nedostatočnosť štítnej žľazy ako časť skríningu novorodencov. Deti s nedostatočnosťou sa liečia substitučne podávaním syntetického tyroxínu, čo im umožňuje normálny rast a vývin.
V dôsledku selektívneho vychytávania a koncentrovania pomerne zriedkavého prvku je štítna žľaza citlivá na účinky rôznych rádioaktívnych izotopov jódu, ktoré vznikajú pri jadrovom štiepení. Ak prostredie obsahuje väčšie množstvo rádioaktívnych izotopov jódu, môže sa koncentrácia rádioaktívnych izotopov jódu v štítnej žľaze zablokovať jej nasýtením veľkým nadbytkom nerádioaktívneho jódu, braného vo forme tabletiek jodidu draselného. Jodid draselný preto používajú preventívne zamestnanci, ktorí pracujú pri výrobe rádioaktívne značených zlúčenín za pomoci rádioaktívneho jódu.
Jeden z dôsledkov katastrofy v Černobyle bolo zvýšenie výskytu rakoviny štítnej žľazy v rokoch, ktoré nasledovali po nej.[9]
Užívanie jodidovanej soli je účinná metóda pridávania jódu ku strave a podarilo sa tým odstrániť endemický kreténizmus vo väčšine rozvinutých krajín, niektoré vlády zaviedli aj povinné jodidovanie múky. Jodid sodný a jodid draselný sú najvhodnejšie na dopĺňanie jódu do tela.
Hyper a hypofunkcia štítnej žľazy
[upraviť | upraviť zdroj]Vysoká alebo nízka aktivita štítnej žľazy postihuje asi 2 % populácie.
- Hypotyreoidizmus (nedostatočná aktivita)
- Hashimotova tyreoiditída
- Ordova tyreoiditída
- Pooperačný hypotyreoidizmus
- Popôrodná tyreoiditída
- Tichá tyreoiditída
- Akútna tyreoiditída
- Jatrogénny hypotyreoidizmus
- Vrodený deficit
- Hypertyreoidizmus (hyperaktivita)
- Akútny hypotyreoidizmus
- Gravesova choroba
- Toxický tyreoidálny uzol (toxický adenóm)
- Toxická uzlovitá struma (Plummerova choroba)
- Hashimototoxikóza
- Jatrogénny hyperyreoidizmus
- De Quervainova tyreoiditída (zápal začínajúci ako hypertyreoidizmus, môže skončiť ako hypotyreoidizmus)
Zväčšenie štítnej žľazy
[upraviť | upraviť zdroj]Označuje sa odborne ako struma (slovenský výraz "hrvoľ" alebo "ohryzok").
- Hrvoľ
- Endemická struma
- Difúzna struma
- Uzlová struma
Vrodené poruchy vývoja a polohy štítnej žľazy
[upraviť | upraviť zdroj]- Struma lingualis
- Cysta štítnojazykového vývodu (ductus thyroglossus)
Nádory štítnej žľazy
[upraviť | upraviť zdroj]Farmakologická liečba ochorení štítnej žľazy
[upraviť | upraviť zdroj]Liečivá používané pri ochoreniach štítnej žľazy zahŕňajú amiodarón, soli lítia, niektoré typy interferónu a IL-2 (interleukín-2). Najpoužívanejším je však náhrada tyroxínu – hormónu štítnej žľazy (Euthyrox).
Diagnostika
[upraviť | upraviť zdroj]Krvné testy
[upraviť | upraviť zdroj]- Meranie hladín TSH (Tyrotropínu) je často používané lekármi ako triediaci test. Zvýšené hladiny TSH môžu indikovať neadekvátnu tvorbu hormónov a naopak potlačený TSH môže poukazovať na nadbytočnú neregulovanú produkciu hormónov.
- Ak je abnormálny TSH, môžu byť prítomné znížené hladiny T4 a T3. Tieto môžu byť stanovené pre potvrdenie poruchy.
- V rôznych štádiách ochorení môžu byť zistené abnormálne protilátky (proti TG, proti TPO, protilátky stimulujúce TSH receptor).
- Sú dva rakovinové markery (indikátory) pre rakovinu spojenú so štítnou žľazou. Tyreoglobulín (TG) pre dobre diferencované papilárne a folikulárne adenokarcinómy, a kalcitonín pre zriedkavú rakovinu drene štítnej žľazy.
- Veľmi zriedkavo sa zistia abnormálne hladiny TBG (tyroxín viažúci proteín) a transtyretínu. Tieto zvyčajne nie sú kontrolované.
Ultrazvuk
[upraviť | upraviť zdroj]Na zistenie charakteru uzlíkov v štítnej žľaze môže byť potrebné ultrazvukové vyšetrenie.
Hlavné charakteristiky uzlíka štítnej žľazy pri použití vysokofrekvenčného ultrazvuku sú:
| Možná rakovina | Benígne charakteristiky |
| Nepravidelné okraje | Hladké okraje |
| Slabý odraz (slabší ako okolité tkanivo) | Silný odraz |
| Mikrokalcifikácia | - |
| Horizontálne podlhovastý | - |
| Výrazné prekrvenie uzlíka | - |
| – | Artefakt chvostu kométy spôsobený odrazom zvuku od koloidu vnútri uzlíka |
Tieto kritériá môžu pomôcť vybrať uzlíky pre biopsiu, žiadne z nich však nie je stopercentné.
Ideálny spôsob, ako zabezpečiť, že pri uzlíku nejde o rakovinu, je biopsia. Aby sa zaistil odber vzorky práve zo žiadaného uzlíka, je odporúčané použiť ultrazvukom kontrolovanú biopsiou tenkou ihlou. Pri nahmatateľných uzlíkoch je možné urobiť biopsiu tenkou ihlou i bez pomoci ultrazvuku, častejšie sa však pri nej vyskytnú chyby alebo nevhodný odber vzorky.
Ak je výsledok nejednoznačný, môže scintigrafia s jódom-123 zistiť, či je uzlík abnormálne produktívny ("horúci") alebo neaktívny ("studený"). Horúce uzlíky sú len veľmi zriedka rakovinové, preto endokrinológ už často nemusí opakovať biopsiu. Ak však ide o studený uzlík, nejednoznačný výsledok biopsie môže byť dôvodom pre opakovanie biopsie, v tomto prípade však by už mala byť vedená ultrazvukom.
Špeciálne riziká Hashimotovej tyreoiditída
[upraviť | upraviť zdroj]Hašimotová choroba môže mať na pozadí rýchlo rastúcu masu zriedkavého tyroidálneho lymfómu. Rýchly rast po predchádzajúcej dlhší čas stabilnej tyreoiditíde by mal byť vyšetrený ultrazvukom vedenou biopsiou tenkou ihlou a živé bunky by mali byť zachytené do špeciálneho média pre prietokovú cytometriu. Presný typ lymfómu môže byť takto určený bez chirurgického zákroku.
Farmakoterapia
[upraviť | upraviť zdroj]U pacientov s hypotyreoidizmom sa používa levotyroxín, je to stereoizomér tyroxínu, ktorý je rozkladaný oveľa pomalšie, preto môže byť podaný raz denne.
Gravesova choroba môže byť liečená tioamidmi ako propyltiouracil, karbimazol alebo metimazol, alebo zriedkavo Lugolovým roztokom. Hypotyreoidizmus ako aj nádory štítnej žľazy môžu byť liečené rádioaktívnym jódom.
Ako alternatíva k bežným chirurgickým zákrokom môžu byť u vracajúcich sa cystám a metastatickej rakovine štítnej žľazy použité perkutánne injekcie etanolu.
Operácia štítnej žľazy
[upraviť | upraviť zdroj]Operácie štítnej žľazy sú robené z rôznych dôvodov. Niekedy je odobratý uzlík v štítnej žľaze, alebo celý lalok pre biopsiu alebo pre prítomnosť samostatne fungujúceho adenómu, ktorý spôsobuje hypertyreoidizmus. Pri hypertyreoidizme, ako je napríklad Gravesova choroba, alebo pri strume z estetických dôvodov alebo pretože tlačí na okolité orgány, môže byť odobraná veľká väčšina štítnej žľazy (subtotálna tyroidektómia). Úplná tyroidektómia, spolu s okolitými lymfatickými uzlinami je zvyčajná liečba rakoviny štítnej žľazy. Jej odstránenie zvyčajne spôsobí hypertyreoidizmus, ak pacient neužíva substitučne náhrady tyreoidálnych hormónov.
Ak musí byť chirurgicky odstránená štítna žľaza, musí si chirurg dať pozor, aby nepoškodil priľahlé štruktúry ako prištítne žľazy a návratový hrtanový nerv. Obe sú náchylné na náhodné odstránenie alebo poranenie počas operácie štítnej žľazy. Prištítne žľazy produkujú parathormón (PTH), dôležitý pre udržanie dostatočného množstva vápnika v krvi. Ich odstránenie vedie k hypoparatyreoidizmu s nutnosťou podávať vápnik a vitamín D denne. Návratové hrtanové nervy zabezpečujú motorickú kontrolu všetkých externých svalov hrtanu okrem prstienkovo-štítneho svalu a vedie pozdĺž zadnej steny štítnej žľazy. Náhodné poranenie jedného z nich alebo oboch môže viesť k ochrnutiu hlasiviek a a súvisiacich svalov, čím sa zmení tón hlasu.
Terapia rádiojódom
[upraviť | upraviť zdroj]Veľké strumy, ktoré spôsobujú negatívne prejavy, ale neobsahujú rakovinu, po vyhodnotení a biopsii podozrivých uzlíkov, môžu byť liečené alternatívnou terapiou rádiojódom. Vychytávanie jódu môže byť vysoké v krajinách s nedostatkom jódu, ale nízke v krajinách, kde je jódu v potrave dostatok. V roku 1999 bol v USA zavedený rhTSH (rekombinantný ľudský TSH) thyrogen, ktorý dokáže zvýšiť vychytávanie na 50 – 60 % a tým umožňuje terapiu jódom 131. Žľaza sa potom zmenší o 50 – 60 %, môže pri tom vzniknúť hypotyreoidizmus a zriedka bolestivé prejavy spôsobené radiáciou, ktoré sú liečené steroidmi. V zriedkavých prípadoch sa po terapii I131 vyskytla Gravesova choroba. V súčasnej dobe toto použitie thyrogenu v USA nie je indikáciou odobrenou FDA, ale je to nádejná alternatíva k chirurgickému zásahu.
Hormóny štítnej žľazy
[upraviť | upraviť zdroj]Tyroxín zvyšuje rýchlosť štiepenia živín, čím zvyšuje zisk energie a telesnú teplotu. U mladých jedincov pôsobí spolu so somatotropným hormónom a je zodpovedný za rast a vývoj. Pri jeho zníženom vylučovaní (pri hypofunkcii štítnej žľazy) dochádza k vážnym ochoreniam.
Tyroníny, napríklad tyrokalcitonín, znižujú hladinu fosforu a vápniku v krvi spomalením ich uvoľňovania z kostí.
História
[upraviť | upraviť zdroj]Štítna žľaza bola objavená Thomasom Whartonom (podľa ktorého je pomenovaný podsánkový vývod tiež Whartonov vývod) roku 1656.[chýba zdroj]
Hormón štítnej žľazy (tyroxín) bol objavený až v 19. storočí.
Obrázky
[upraviť | upraviť zdroj]-
Výsek krku v okolí asi na úrovni šiesteho krčného stavca.
-
Krčné svaly, pohľad spredu.
-
Aortálny oblúk a jeho odnože.
-
Povrchovo odkrytá pravá strana krku s viditeľnou krčnicou a podkľúčnu tepnu.
-
Schéma zvyčajného usporiadania cievneho zásobenia štítnej žľazy.
-
Stredový prierez nosu, úst, hltanu a hrtanu.
-
Svaly Hrtanu pri pohľade zozadu spolu s príslušnými cievami a nervami.
-
Umiestnenie pažeráku vo vzťahu k oblasti krku v zadnej časti hrudníka, pri pohľade zozadu.
-
Výsek štítnej žľazy ovce pri 160-násobnom zväčšení.
-
Týmus (detská žľaza) plne vyvinutého plodu zobrazený in situ.
Referencie
[upraviť | upraviť zdroj]- ↑ NUSSEY, Stephen S; WHITEHEAD, Saffron A. Endocrinology: an integrated approach. Washington D.C. : BIOS Scientific Publishers, 2001. ISBN 1-85996-252-1. Kapitola The thyroid gland. (po anglicky)
- ↑ EKHOLM, R; BJÖRKMAN, U. Glutathione peroxidase degrades intracellular hydrogen peroxide and thereby inhibits intracellular protein iodination in thyroid epithelium. Endocrinology, júl 1997, roč. 138, čís. 7, s. 2871 – 8. ISSN 0013-7227. DOI: 10.1210/en.138.7.2871. PMID 9202230. (po anglicky)
- ↑ BIANCO, Antonio C; SALVATORE, Domenico; GEREBEN, Balázs, et al. Biochemistry, cellular and molecular biology, and physiological roles of the iodothyronine selenodeiodinases. Endocrine Reviews, február 2002, roč. 23, čís. 1, s. 38 – 89. DOI: 10.1210/er.23.1.38. PMID 11844744. (po anglicky)
- ↑ KESTER, Monique H A; MARTINEZ DE MENA, Raquel; OBREGON, Maria Jesus, et al. Iodothyronine levels in the human developing brain: major regulatory roles of iodothyronine deiodinases in different areas. The Journal of Clinical Endocrinology and Metabolism, júl 2004, roč. 89, čís. 7, s. 3117 – 3128. DOI: 10.1210/jc.2003-031832. PMID 15240580. (po anglicky)
- ↑ National Center for Biotechnology Information, 2009-05-26, [cit. 2009-06-01]. Kapitola SLCO1C1 solute carrier organic anion transporter family, member 1C1. (po anglicky)
- ↑ a b JANSEN, Jurgen; FRIESEMA, Edith C H; MILICI, Carmelina, et al. Thyroid hormone transporters in health and disease. Thyroid, august 2005, roč. 15, čís. 8, s. 757 – 768. DOI: 10.1089/thy.2005.15.757. PMID 16131319. (po anglicky)
- ↑ MCKUSICK, Victor A; KNIFFIN, Cassandra L; CONVERSE, Paul J., et al. Online Mendelian Inheritance in Man. National Center for Biotechnology Information, 2009-01-20, [cit. 2009-06-01]. Kapitola Solute Carreir Family 16 (Monocarboxylic Acid Transporter), Member 2; SLC16A2. (po anglicky)
- ↑ BOWEN, R. Pathophysiology of the Endocrine System. Fort Collins, Colorado: Colorado State University, 2000-03-05, [cit. 2009-06-01]. Kapitola Thyroid Hormone Receptors. (po anglicky)
- ↑ KIRBY, Alex. Chernobyl children show DNA changes [online]. British Broadcasting Corporation, 2001-05-08, [cit. 2009-06-01]. Dostupné online. (po anglicky)
Iné projekty
[upraviť | upraviť zdroj] Commons ponúka multimediálne súbory na tému Štítna žľaza
Commons ponúka multimediálne súbory na tému Štítna žľaza Wikislovník ponúka heslo Štítna žľaza
Wikislovník ponúka heslo Štítna žľaza